- Неонатальный скрининг — это массовое обследование новорожденных, введенное в рамках национального проекта «Здоровье» в 2006 году и направленное на раннее выявление некоторых врожденных заболеваний в целях профилактики детской смертности и инвалидности.
- На сегодняшний день проводимый у нас в стране неонатальный скрининг позволяет выявить у ребенка 5 врожденных заболеваний, связанных с нарушением обмена веществ, при своевременном лечении которых можно избежать многих страшных последствий.
- Если раньше наследственные патологии обнаруживались поздно, и дети доживали до 10-12 лет, то теперь диагностика и лечение позволяют пациентам с таким диагнозом жить 50-60 лет.
- Из различных видов заболеваний выбраны именно те, что отвечают определенным критериям:
- частота заболеваний выше чем 1 на 10 тысяч новорожденных;
- разработаны эффективные методы лечения;
- разработаны точные биохимические методы лабораторной диагностики до проявления первых клинических симптомов;
- без своевременного лечения приводят к глубокой инвалидности.
Как проводится исследование
На тот же бланк заносится информация о ребенке и матери, адрес проживания, название или номер роддома и т. д. После заполнения тест-бланк отправляется в биохимическую лабораторию, где в течение 2-3 недель проводится исследование образца крови.
Родителей оповещают только в случае положительного результата анализа и просят повторно сдать кровь ребенка на уточняющий анализ. В большинстве случаев повторное исследование опровергает первый результат, но если второй анализ также положительный, то родителей направляют на прием к генетику или эндокринологу, в зависимости от заболевания.
Обследование новорожденных проводится для раннего выявления следующих заболеваний:
- фенилкетонурия;
- муковисцидоз;
- галактоземия;
- адреногенитальный синдром;
- врожденный гипотиреоз.
Фенилкетонурия — это наследственное заболевание, вызванное нехваткой в организме фермента, участвующего в расщеплении аминокислоты фенилаланин.
Накопление этого вещества в крови оказывает токсичное действие, приводит к тяжелой интоксикации организма и грозит нарушением работы нервной системы и умственной отсталостью. Поскольку фенилаланин содержится в большинстве продуктов питания, основное лечение заключается в организации специального режима.
При выявлении заболевания на ранней стадии и своевременном лечении ребенок растет и развивается в соответствии с возрастом без отклонений.
Муковисцидоз — связанное с генной мутацией заболевание, особенностью которого является сгущение слизи, вырабатываемой в организме. Вязкая слизь покрывает органы пищеварительной и дыхательной систем и приводит к их поражению. Из-за плохого отхождения мокроты в легких развиваются воспалительные процессы, провоцирующие бронхит и пневмонию.
Лечение включает в себя прием препаратов, разжижающих слизь, специальных ферментов для усваивания пищи, гепатопротекторов для улучшения функции печеночных клеток и разжижении желчи.
Гипотиреоз возникает из-за дефицита гормонов щитовидной железы и ведет к нарушению роста и отставанию в психическом развитии.
Если не диагностировать это заболевание у ребенка до 3 месяцев, в организме наступают необратимые изменения, затрагивающие интеллект.
При раннем выявлении заболевания с помощью неонатального скрининга назначается терапия гормоном щитовидной железы, и отклонения в развитии ребенка можно избежать.
Галактоземия также относится к наследственным заболеваниям обмена веществ. Мутационный ген не вырабатывает фермент для преобразования простого сахара галактозы в глюкозу, и в результате происходит накопление непереработанного токсичного вещества, отравляющего организм, — прежде всего печень и нервную систему.
Чтобы снизить разрушающее воздействие галактозы, из питания исключают молоко и молочные продукты, в том числе грудное молоко и детские молочные смеси. При соблюдении правильной диеты и приеме назначенных препаратов необратимых последствий для организма можно избежать.
Адреногенитальный синдром представляет собой врожденное генетическое заболевание, которое проявляется недостатком ферментов, участвующих в образовании гормонов коры надпочечников, на фоне увеличенной выработки андрогенов — мужских половых гормонов.
При таком синдроме помимо внутренних гормональных изменений в организме могут возникнуть внешние патологии половых органов, требующие хирургического вмешательства.
Терапевтическое лечение заключается в регулярном приеме гормональных препаратов, восполняющих дефицит необходимых гормонов в организме.
Совет! Если по каким-то причинам ребенку не провели скрининг на врожденные заболевания в роддоме, то сдать этот анализ также можно в поликлинике по месту жительства.
Аудиологический скрининг
Не менее важным для здоровья ребенка и его полноценного развития является своевременное выявление нарушений работы слухового аппарата. С этой целью в роддоме новорожденным проводят аудиологический скрининг. Эта простая безболезненная процедура занимает несколько минут, но при этом дает возможность выявить у ребенка проблемы со слухом на ранних стадиях и вовремя начать лечение и коррекцию.
Снижение уровня слышимости у новорожденных бывает по разным причинам. Среди них:
- генетические заболевания (в том числе наследственные нарушения слуха);
- инфекционные заболевания у матери в период беременности;
- недоношенность и рождение с критично малым весом (до 1500 г.);
- родовая травма.
Диагностика слухового аппарата ребенка проводится на третий день после рождения в состоянии покоя, как правило, пока ребенок спит. Для обследования в ушко малышу вставляется небольшой вкладыш, подсоединенный к специальному прибору.
Принцип действия устройства заключается в передаче особых сигналов в ухо ребенка и фиксировании реакции на них волосковых клеток.
Результат может быть положительный — нарушений слуха не обнаружено, или отрицательный, что означает необходимость дополнительных уточняющих обследований, но еще не является причиной постановки диагноза, связанного с нарушением слуха.
Слух играет большую роль в общем развитии ребенка: от него зависят коммуникативные навыки и развитие речи, посредством слуха малыш получает информацию из внешнего мира. Поэтому проведение аудиологического скрининга крайне важно: если вовремя распознать все возможные отклонения, то своевременная помощь специалистов даст возможность малышу полноценно расти и развиваться.
Узи новорожденных
Но если присутствуют следующие факторы, диагностику необходимо провести в роддоме:
- патологические роды;
- врожденные заболевания и родовые травмы;
- внутриутробное инфицирование;
- длительная внутриутробная гипоксия;
- недоношенность.
УЗИ скрининг включает следующие виды обследования:
- Нейросонография — это УЗИ головного мозга. Проводится через родничок младенца, поэтому после его зарастания проведение нейросонографии становится невозможным. Помимо врожденных аномалий в развитии головного мозга, это обследование позволяет выявить полученные повреждения в процессе родов и неврологические расстройства.
- УЗИ тазобедренных суставов проводится для исключения дефектов развития опорно-двигательного аппарата, таких как врожденный вывих бедра или дисплазия тазобедренных суставов.
- УЗИ органов брюшной полости включает в себя обследование печени, селезенки, поджелудочной железы и желчного пузыря.
- УЗИ сердца поможет вовремя выявить врожденные аномалии или структурные изменения в этом важнейшем органе.
- УЗИ почек необходимо сделать для исключения возможных пороков развития органов мочевыделительной системы.
На сегодняшний день ультразвуковая диагностика является одной из самых безопасных и достоверных методов исследования. УЗИ неопасно для малыша, абсолютно безболезненно и не требует особой подготовки, при этом полученный результат позволяет врачу достаточно точно поставить диагноз.
Многие заболевания сразу после рождения ребенка никак себя не проявляют и раньше, до включения скринингов в обязательную программу обследования новорожденных, большое количество патологий выявлялись после того, как начали свое разрушительное воздействие на детский организм. Сегодня благодаря своевременной диагностике, несмотря на серьезные диагнозы дети могут полноценно жить, расти и развиваться.
Источник: https://mama.guru/detskie-obsledovaniya-i-analizy/neonatalnyy-skrining-novorozhdennyh-na-nasledstvennye-zabolevaniya.html
Скрининг новорожденных. Неонатальный скрининг :
Скринингом новорожденных называется распространенное генетическое тестирование, входящее в программу национального здравоохранения. Этот анализ позволяет выявить наличие расстройств у новорожденных. Нередко подобные расстройства перетекают в длительные проблемы со здоровьем.
Зачем проводится данный анализ
Проводя скрининг новорожденных, врачи анализируют кровь и определяют, есть ли в ней аномальные генные продукты. Также проверяют, не отсутствуют ли нормальные белки.
Раньше врачи проводили генетический скрининг новорожденных с целью выявления только тех нарушений, которые могли бы привести к умственной отсталости.
Сейчас же в большинстве стран врачи скринингом проверяют 21 заболевание, у некоторых государств эта цифра достигает и даже превышает список в 30 болезней.
Исследования выявляют проблемы, которые могут привести не только к умственной отсталости, но и к возникновению инфекционных заболеваний, проблем с сердцем, потере слуха и даже к преждевременной смерти ребенка.
Скрининг новорожденных бывает двух видов: неонатальным и аудиологическим.
Неонатальный скрининг
Государственная медицинская система обследует здоровье каждого родившегося малыша. Неонатальный скрининг новорожденных направлен на выявление у него серьезных генетических заболеваний.
Во время данного скрининга младенца проверяют на множество распространенных болезней, которые встречаются в раннем возрасте. Вовремя обнаруженное заболевание дает высокую вероятность полного выздоровления. В иных случаях велик риск развития серьезных осложнений.
Симптомы многих болезней часто до определенного возраста не проявляются, но само заболевание может присутствовать. Выявить его без лабораторного исследования невозможно. Поэтому важно проводить скрининг новорожденных.
Как делают анализ
Абсолютное большинство молодых мам предпочитают рожать в роддоме. Врачи обследуют ребенка и наблюдают за его состоянием с момента появления на свет. Скрининг новорожденных в роддоме берут на четвертые сутки в том случае, если ребенок рождается доношенным. Если же малыш появился недоношенным, анализ будет взят только по истечении семи суток.
В случае когда роженица предпочла не обращаться в роддом, анализ возьмут в местной детской поликлинике. Еще можно сделать скрининг новорожденных на дому. Для этого следует пригласить медсестру, которая и проведет процедуру.
Осуществление процесса
Анализ практически не доставляет малышу неудобств, берется он следующим образом:
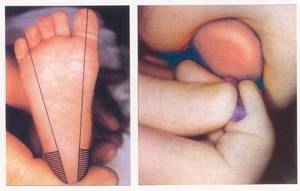
- В пяточке младенца делается небольшой прокол, из которого берется несколько капель крови.
- Кровь наносится на тест-бланк.
- Бланк отправляется в лабораторию на исследование.
Большинство рожениц даже не знают о том, что у их ребенка был взят скрининг. Врачи предпочитают не сообщать об этой процедуре, и молодые мамы потом спокойно едут домой со своими детками. Процедура не опасна для малышей. Тем не менее, проводить анализ следует обязательно. Скрининг новорожденных на наследственные заболевания показывает, что они есть у 1% детей.
Перечень проверяемых недугов
В России скрининг проводится на выявление нескольких тяжелых болезней:
- Врожденный гипотиреоз. Иногда детки рождаются с недостаточным выделением гормонов щитовидной железы. Это отклонение приводит к задержке развития не только физического, но и психического. Вовремя назначенное лечение позволяет ребенку получать все требуемые гормоны в нужном количестве. Полноценная работа железы ведет к восстановлению и роста крохи, и его интеллектуального развития.
- Фенилкетонурия. Эта болезнь характеризуется нарушением обмена веществ. У малыша страдает головной мозг, вследствие чего развиваются неврологические нарушения, и довольно серьезные. Отмечается развитие умственной отсталости. Если врач выявляет у ребенка данное заболевание, то прописывает ему особую продолжительную диету. Если родители строго соблюдают все предписания доктора, развитие малыша нормализуется.
- Муковисцидоз. Иначе эту болезнь именуют кистозным фиброзом. Известное наследственное заболевание, которое приводит к тяжелым нарушениям работы как пищеварительной, так и дыхательной системы малыша. Также врачи отмечают отклонения в росте крохи. Скрининг новорожденных позволяет вовремя выявить данное заболевание. Грамотное лечение снижает риск появления осложнений болезни у малыша.
- Адреногенитальный синдром. Это заболевание говорит о том, что у ребенка кора надпочечников вырабатывает слишком много андрогенных гормонов. Отсутствие лечения этой болезни приводит к тому, что у малыша идет активное половое развитие. При этом растет он медленно. В будущем эта болезнь с большой долей вероятности гарантирует бесплодие. Борьба с данным заболеванием направлена на поступление в организм малыша нужных гормонов, которые обеспечивают нормализацию развития и блокируют болезнь.
- Галактоземия. Эта болезнь характеризуется тем, что малышу нельзя пить молоко. Употребление молочных продуктов ведет к развитию серьезных поражений печени, так же сильно страдают центральная нервная система и глазной хрусталик. Если проведен скрининг новорожденных, результаты которого показали наличие галактоземии, врачи прописывают малышу безмолочную диету. В большинстве случаев ее следует сопровождать специальными лекарствами. Вылечить болезнь можно, но ребенку потом всю жизнь следует избегать молочных продуктов. Галактоземию не следует путать с непереносимостью лактозы – это различные заболевания.
Результаты анализа
В случае если неонатальный скрининг новорожденных не показал наличия каких-либо наследственных заболеваний, родителей о нем не информируют. Ребенок здоров, а значит, может отправляться домой.
В случае когда малыш оказался в группе риска по какому-либо из проверяемых заболеваний, родителей приглашают на дополнительную сдачу анализов.
При подтверждении диагноза одного из родителей и ребенка врачи отправляют на консультацию к генетику.
Доктора обследуют малыша и рассказывают о необходимости соблюдения профилактических мер, которые помогут избежать развития опасного заболевания. При необходимости малышу также назначается и требуемое лечение.
Звонок от врачей с просьбой о пересдаче анализа вовсе не означает, что ребенка ждет тяжелая жизнь. Всегда следует верить в лучшее. Болезнь легче предотвратить, чем лечить. Тем более, когда речь идет об опасных генетических заболеваниях. Вовремя принятые профилактические меры обеспечат малышу полноценное развитие.
Аудиологический скрининг
При появлении малыша на свет сложно сказать, все ли в порядке будет у него со слухом и речью. Тенденция последних десятилетий показывает, что младенцы все чаще сталкиваются с данной проблемой.
Чем раньше она выявлена, тем легче исправить ситуацию. Лечение данного недуга в дальнейшем может стать практически невозможным. Если в раннем младенчестве не удалось выявить нарушение слуха, в дальнейшем ребенок может стать глухим, а значит, станет инвалидом.
К счастью, существует метод определения нарушения слуха. Он очень эффективен. Это аудиологический скрининг новорожденных.
Особенность анализа
Уникальная система была разработана и применена в России. Медицинский центр аудиологии и слухопротезирования сумел создать систему, которая позволяет выявить причину возникновения проблем со слухом уже у новорожденных. Уникальная разработка профессиональных ученых даже внесена в книгу Государственной отчетности Российской Федерации.
Преимуществ у данного анализа много, но есть и проблемы. Не каждый новорожденный ребенок может пройти аудиологический скрининг. Пусть прогресс и не стоит на месте, тем не менее, есть много нюансов, не позволяющих проводить данный метод повсеместно.
Проблемы с проведением анализа
Если новорожденный ребенок не попал в группу риска, его не будут проверять. Хотя риск развития паралича слуха имеется у каждого. Когда у ребенка обнаруживаются нарушения со слухом, его, скорее всего, направят в реабилитационный центр, где будет оказана первая помощь.
Проводить подобные мероприятия в России сложно. Правительство страны пытается обеспечить все больницы необходимой системой, но этот процесс слишком затратен.
На данный момент приборы для проведения скрининга есть лишь в нескольких больницах, расположенных в четырех регионах страны. Только там можно делать аудиологический скрининг новорожденных.
Результаты позволяют обнаруживать слуховые поражения в раннем возрасте.
Когда у ребенка до года фиксируются нарушения с речью либо имеются проблемы с психологическим развитием, врачи направляют семью в один из центров, чтобы провести скрининг. Таким образом, можно избежать нежелательных для здоровья последствий и если не вылечить слух полностью, то избежать его потери.
Проводится аудиологический скрининг новорожденных в роддоме, который оснащен необходимой для этого техникой. Но, к сожалению, она есть далеко не во всех больницах. Проведение этого анализа тяжело осуществить.
Решить данную проблему можно в том случае, если оборудование будет разрабатываться не зарубежными фирмами, а отечественными.
В заключение
Большинство молодых мам не подозревают о такой процедуре, как скрининг новорожденных. Как проводится анализ, что при этом определяется, для чего он нужен – для многих остается неизвестным. И это хорошо. Значит, у малыша не обнаружили серьезных генетических заболеваний, которые сделают его жизнь сложнее.
Скрининг позволяет вовремя обнаружить отклонения и предпринять все меры, чтобы малыш рос здоровым и счастливым.
Источник: https://www.syl.ru/article/202550/new_skrining-novorojdennyih-neonatalnyiy-skrining
Скрининговое исследование новорождённых
Новорождённым считается малыш в первые 28 дней от рождения. В этот период ребёнок много спит, продолжительность времени его бодрствования очень короткая. Это связано с незрелостью нервной системы, которой необходим частый отдых для восстановления. Основными потребностями малыша кроме сна являются еда и тепло мамы.
На первый взгляд все новорождённые похожи, однако это не так. Диагностика заболеваний у малышей крайне сложна. Но начатое в самые кратчайшие сроки лечение может спасти жизнь ребёночка и обеспечить ему здоровую полноценную взрослую жизнь.
Для обеспечения раннего выявления и начала терапии опасных заболеваний проводится неонатальный скрининг новорожденных.
Что включает в себя исследование
Скрининг новорождённого проводится в первые 4 недели жизни ребёнка. Он представляет собой массовое обследование малышей на наличие врождённой и наследственной патологии, которая имеет тяжёлое течение и серьёзно влияет на здоровье. В случае не вовремя начатого лечения эти заболевания могут привести к возникновению инвалидности и даже смерти ребёнка.
Скрининговое исследование в неонатальном периоде носит обязательный характер. Обследование проводится всем деткам без исключения. Родители вправе отказаться от его проведения, но должны быть предупреждены о последствиях такого решения. Ответственность в этом случае они берут только на себя. Оформляется письменный отказ от осуществления скрининга.
Обследование новорождённым проводится и в Соединённых Штатах Америки, и в Европе, и в России. То, что включается в его состав, немного отличается в разных странах, но в целом имеет общие закономерности.
Скрининговое исследование новорожденных включает в себя:
- аудиологический скрининг новорожденных;
- выявление генетических заболеваний;
- проведение ультразвукового исследования;
- осмотр узких специалистов.
Что такое аудиоскрининг
Аудиологический скрининг новорожденных представляет собой проверку слуха у малыша в первые четыре недели жизни. В большинстве случаев его проводят на третьи или четвёртые сутки после родов.
Процедура проверки слуха проводится с помощью специального прибора, который называется аудиометр. Его работа основана на методе задержанной отоакустической эмиссии.
Прибор снабжён гибким зондом, на конце которого находится ушной вкладыш. При обследовании он посылает звуковые волны, которые усиливаются микрофоном.
Если слуховой орган ребёнка здоров, то этот раздражитель воспринимается внутренним ухом малыша, и звуковые колебания усиливаются. Это регистрируется на приборе.
Положительный результат свидетельствует об отсутствии глухоты. Отрицательный результат не утверждает о наличии заболевания, а лишь указывает на необходимость дополнительного обследования. При выполнении исследования ребёнок должен быть спокоен, идеальной ситуацией является его сон. Процедура абсолютно безболезненная.
Ранняя диагностика нарушений слуха очень важна. В случае коррекции тугоухости слуховым аппаратом до 6 месяцев речевое развитие у малыша абсолютно не страдает.
Диагностика наследственных заболеваний
Одним из главных обследований в неонатальный период является генетический скрининг новорожденных. С помощью него выявляются наиболее часто встречающиеся наследственные заболевания, последствия которых опасны для здоровья и жизни малыша.
Исследование проводят на наличие следующей патологии:
- фенилкетонурии;
- врожденного гипотиреоза;
- галактоземии;
- муковисцидоза;
- адреногенитального синдрома.
Этот скрининг выполняется новорожденным в роддоме. Если малыш доношенный, его осуществляют на 3-4 день жизни. В случае преждевременных родов срок проведения смещается на одну неделю.
В роддоме забор крови на генетическое обследование легко отличить от обычного: его выполняют из пяточки малыша. Кровь наносят на специальные тест-полоски.
Таким образом определяется предрасположенность новорождённого к пяти генетическим заболеваниям.
Ответ приходит в течение 3 недель. Если результат скрининга хороший, то об этом специально сообщать не будут.
Однако в случае негативного результата звонят родителям и приглашают на проведение повторного уточняющего анализа на выявленную патологию.
Если дважды выполненный анализ показывает наличие патологии, направляют на консультацию к генетику для определения тактики дополнительного обследования и лечения.
- Галактоземия характеризуется нарушением превращения галактозы в глюкозу, в результате чего галактоза накапливается в тканях и органах малыша и оказывает своё токсическое действие. Следствием этого является задержка психического развития, поражение нервной системы, печени, селезёнки, катаракта и падение зрения вплоть до слепоты. В случае отсутствия лечения смерть ребёнка зачастую наступает до года жизни.
- При фенилкетонурии нарушается метаболизм аминокислоты фенилаланина. При этом в печени расстроена выработка фермента, его расщепляющего. Избыток фенилаланина может привести к умственной отсталости и судорогам. При соблюдении особой диеты с исключением употребления в пищу продуктов, содержащих эту аминокислоту, ребёнок не отстаёт от сверстников и чувствует себя абсолютно здоровым.
- При адреногенитальном синдроме понижен уровень кортизола и альдостерона. Вследствие этого увеличивается количество адренокортикотропного гормона, утолщается кора надпочечников. У детей это проявляется андрогенизацией, поражением сердца, сосудов и почек. Требуется пожизненная гормональная терапия.
- Муковисцидоз характеризуется нарушением обмена веществ, что приводит к сгущению секрета желез и затруднённому его оттоку. Поражаются бронхолегочная система, поджелудочная железа, желчный пузырь и кишечник. Это заболевание требует пожизненного приёма ферментных препаратов.
- При врождённом гипотериозе отмечается пониженный уровень гормонов щитовидной железы, повышенное значение тиреотропного гормона. Это заболевание приводит к физической и умственной задержке развития. Лечение заключается в постоянном приёме гормональных лекарственных средств. Шансы избежать осложнений крайне высоки.
Для чего проводится
УЗИ-скрининг новорожденных выполняется в первый месяц после родов. Он включает в себя УЗИ исследование головного мозга новорожденного и тазобедренных суставов.
УЗИ головного мозга может выявить врождённые пороки развития нервной системы или поражения в процессе родов. Вовремя начатое лечение значительно улучшает прогноз для малыша.
Группой риска по патологии нервной системы являются новорожденные, испытавшие гипоксию или асфиксию в родах.
Исследование тазобедренных суставов с помощью ультразвука помогает в диагностике вывиха бедра и дисплазии тазобедренных суставов. Чем раньше начато лечение, тем более лёгким и коротким оно может быть. Раннее начало лечения этих заболеваний позволяет избежать хирургического вмешательства, хромоты и инвалидности.
Дополнительное обследование
В первые 4 недели жизни с малышом желательно пройти осмотр таких специалистов, как ортопед, офтальмолог и невропатолог.
- Ортопед может диагностировать вывих бедра, дисплазию тазобедренных суставов, кривошею и др.
- Офтальмолог выявляет врождённые пороки и заболевания глаз.
- Невропатолог осуществляет поиск патологии нервной системы.
Диагностика этих аномалий в первый месяц позволяет избежать опасных последствий.
(Оцените статью первым!)
Загрузка…
Источник: https://UziKab.ru/prenatalnaya/neonatalnyi-skrining-novorozhdennyh.html
Неонатальный скрининг новорожденных: зачем он нужен и как его проводят
Главный вопрос, который волнует родителей новорожденного малыша, — здоровье ребенка. Многие врожденные болезни коварны и никак себя не проявляют на первом году жизни.
Именно по этой причине был разработан метод исследования, известный как скрининг новорожденных.
Это несложный тест, позволяющий выявить наличие многих врожденных заболеваний в первые дни жизни ребенка.
Что такое скрининг новорожденных
Скрининг новорожденных — это анализ крови, позволяющий провести раннюю диагностику как минимум 50 врожденных заболеваний. Метод является самым точным на сегодняшний день способом ранней диагностики генетически обусловленных патологий. По рекомендации ВОЗ скрининг новорожденных включен в перечень обязательных медицинских тестов для малышей.
На заметку В России многие мамы называют скрининг новорожденных «пяточным тестом», поскольку кровь для него берут из пяточки малыша.
Следует знать, что положительный результат далеко не всегда означает, что у ребенка действительно есть то или иное заболевание. Для полной уверенности родителям выдадут направление на дополнительное обследование у соответствующего специалиста.
Когда проводится неонатальный скрининг у новорожденных
Это исследование проводится в первые 10 дней жизни ребенка, но точная дата может существенно меняться в зависимости от обстоятельств.
Скрининг новорожденных не рекомендуется делать в первые 2–3 дня жизни, поскольку при исследовании, проведенном так рано, есть риск ошибки — результат может быть ложноотрицательным или ложноположительным.
Обычно кровь на анализ у малышей, родившихся в срок, берут в роддоме на 4-ые сутки жизни. Недоношенным детям тест проводят на 7-ой день. Если мама с младенцем к этому времени уже выписалась из родильного отделения, кровь для скрининга берут на дому или в поликлинике.
Такие ранние сроки проведения анализа объясняются тем, что некоторые генетически обусловленные болезни проявляются в первые же недели жизни и крайне важно вовремя диагностировать их, чтобы начать терапию. Однако расширенный тест, включающий диагностику большего количества заболеваний, можно проводить и позже. Начиная с трехмесячного возраста кровь для анализа берут уже не из пятки, а из пальца.
Какие исследования входят в обязательную программу скрининга на наследственные заболевания
Поскольку болезней, которые могут быть выявлены посредством этого исследования, очень много, список патологий при обязательном скрининге сокращен до пяти самых распространенных:
- Гипотиреоз . Патология щитовидной железы, которая может привести к отставанию в физическом и психическом развитии. На сегодняшний день своевременно диагностированный гипотиреоз хорошо поддается гормональной терапии. Распространенность заболевания — 1 случай из 5 тысяч.
- Андрогенитальный синдром . Патология коры надпочечников, при которой нарушается нормальная выработка гормона кортизола. Может проявиться в виде задержки развития половой системы, проблем с сосудами и сердцем. Полному излечению этот синдром не поддается, но его можно держать под контролем при помощи гормональной терапии. Распространенность заболевания — 1 случай из 15 тысяч.
- Муковисцидоз . Заболевание проявляется заметным сгущением секрета в пищеварительном тракте и легких, что приводит к поражениям печени, ЖКТ, дыхательной системы и других органов. Поддается лечению. Распространенность заболевания — 1 случай из 3 тысяч.
- Фенилкетонурия . Заболевание, которое характеризуется нарушением выработки определенных ферментов. Последствия достаточно тяжелые. В первую очередь к ним относятся поражения ЦНС. Однако их можно избежать при помощи специальной диеты. Распространенность заболевания — 1 случай из 15 тысяч.
- Галактоземия . Так называют недостаток фермента, расщепляющего галактозу — один из сахаров, который содержится в лактозе и иных веществах. Последствия нехватки этого фермента проявляются через несколько недель жизни. У ребенка начинается желтуха, рвота, потеря аппетита. Со временем развиваются тяжелые патологии печени, замедляется умственное и физическое развитие, ухудшается зрение. Эта врожденная патология опасна, при этом встречается достаточно редко. Распространенность — 1 случай из 30 тысяч.
Данные заболевания были выбраны еще и потому, что при ранней диагностике их возможно вылечить или, по крайней мере, значительно облегчить последствия.
Однако список патологий, которые можно определить при скрининге, намного шире, и при желании родители могут провести дополнительные тесты.
В некоторых странах скрининг новорожденных включает диагностику большего количества заболеваний, например, в США — 40, а в Германии — 14.
Как подготовить малыша к исследованию
Чтобы результаты были максимально точными, кровь следует сдавать натощак, через 3 часа после последнего кормления. Анализ обычно проводят как минимум спустя 4 дня после начала грудного вскармливания.
Подготовка к скринингу новорожденных очень проста. Перед забором крови ножку ребенка моют с мылом, протирают спиртом и насухо вытирают стерильной салфеткой — этим подготовительные меры и ограничиваются.
Как проводится забор крови
Эта процедура представляет собой довольно простой комплекс действий. На пяточке ребенка делается маленький прокол. Первая капля крови снимается стерильной салфеткой.
Затем медсестра слегка сдавливает пяточку малыша и наносит полученную кровь на специальный бумажный тестовый бланк так, чтобы кровь пропитала пористую бумагу насквозь. В него вносится вся информация о новорожденном, а также об учреждении, где проводился забор крови.
Бланк высушивается при комнатной температуре в течение 2–4 часов, помещается в конверт и отправляется в лабораторию или медико-генетический центр.
Интерпретация результатов анализа
На обработку образцов уходит 10–14 дней, после чего родители получают заключение генетической экспертизы. Результаты может интерпретировать только специалист. Помните, что результаты скрининга новорожденных — это еще не диагноз. Заключение может дать только врач соответствующего профиля на основании дополнительных исследований.
Несмотря на то, что скрининг новорожденных довольно точен, иногда он дает ложноположительные или ложноотрицательные результаты (чаще всего это связано с нарушением техники забора крови). Если результат анализа на какую-то болезнь положительный, родителям предлагают провести повторный тест. В случае повторного положительного результата малыш направляется на детальное обследование.
Полезная информация Чаще всего ложноположительный результат при скрининге новорожденных дает тест на муковисцидоз.
Что такое расширенный неонатальный генетический скрининг методом ТМС?
Несмотря на то, что в программу обязательного скрининга новорожденных входит лишь пять заболеваний, генетически обусловленных болезней гораздо больше — около 500. К счастью, большинство врожденных патологий — большая редкость.
Однако многие сознательные родители хотят получить как можно более полную информацию о здоровье ребенка и проходят расширенный неонатальный скрининг. Он позволяет выявить врожденные нарушения метаболизма в первые же недели жизни малыша.
Такой скрининг проводится методом тандемной масс-спектрометрии (ТМС) и дает возможность протестировать ребенка на 37 генетических заболеваний, среди которых — лейциноз, метилмалоновая ацидемия, недостаточность биотинидазы, аргининемия и множество других болезней. Из обязательного списка в такое исследование входит только фенилкетонурия.
Техника забора крови для расширенного скрининга ничем не отличается от порядка действий при плановом исследовании. Результаты анализа можно получить через 2–3 недели.
Расширенный неонатальный скрининг выявляет изменение концентрации метаболитов в ту или иную сторону, то есть повышенное или пониженное содержание этих веществ может говорить о наличии генетического заболевания. Например, при фенилкетонурии повышен фенилаланин.
Как и при обязательном скрининге, при серьезных отклонениях от нормы врач направляет малыша к узким специалистам для проведения дополнительных исследований и разработки схемы лечения, если диагноз подтвердится.
Генетический скрининг новорожденных особенно необходим, если раньше в семье были случаи наследственных заболеваний, пусть и в отдаленном прошлом.
Довольно часто здоровые родители все же являются носителями дефектных генов и могут передать их потомству.
Но даже если в вашей семье никто не страдал от генетических болезней, такой расширенный скрининг новорожденных сделать все равно стоит, поскольку риск наличия данных патологий у ребенка все равно есть.
Источник: https://www.kp.ru/guide/skrining-novorozhdennykh.html
Неонатальный скрининг новорожденных: анализ, который спасает здоровье и жизнь
Согласно приказу Минздравсоцразвития РФ №185 от 22 марта 2006 года, каждый новорожденный в России проходит неонатальный скрининг – обследование на пять наиболее распространенных наследственных заболеваний. Все они представляют серьезную угрозу для здоровья детей, поэтому ранняя диагностика и своевременно назначенное лечение позволяют каждой семье заболевшего малыша гораздо легче справиться с недугом.
Ежегодно в Москве проходит более 140 тысяч родов, и у каждого малыша забирают анализ на неонатальный скрининг. Исследование проводится в Центре неонатального скрининга при Морозовской детской больнице.
Если у ребенка все в порядке – вы даже не вспомните о том, что проходили этот тест. Важно, что те семьи, где заболевание у малыша выявлено, могут быстро получить помощь и сохранить здоровье ребенка.
Какие заболевания можно выявить при помощи неонатального скрининга?
Муковисцидоз. Одно из самых распространенных в мире наследственных заболеваний, в основе его лежит изменение в гене. Это мультисистемное заболевание поражает дыхательные пути, желудочно-кишечный тракт, печень, экзокринные железы.
В России с муковисцидозом рождается в среднем один ребенок на восемь тысяч. При раннем выявлении заболевания значительно снижается риск осложнений заболевания, инвалидизации ребенка, возрастает продолжительность жизни.
С ним можно расти, развиваться и вести полноценную жизнь.
Галактоземия. В основе этого заболевания лежит наследственное нарушение обмена углеводов. При галактоземии у ребенка в организме постепенно накапливаются токсические метаболиты, которые приводят к тяжелой интоксикации. Ребенок с таким заболеванием должен как можно раньше начать получать специализированное лечение.
Адреногенитальный синдром. Группа нарушений, связанных с избыточной секрецией гормонов коры надпочечников. Проявляется по-разному, в особо тяжелых случаях – в виде нарушения водно-солевого баланса, полиорганной недостаточности.
Врожденный гипотиреоз. Группа заболеваний щитовидной железы. Раннее выявление этого заболевания позволяет избежать тяжелой умственной неполноценности, задержки физического развития.
Выявить заболевание до проявления клинических симптомов возможно только при проведении неонатального скрининга.
Если болезнь вовремя распознать и начать лечить, врачи дают благоприятный прогноз относительно дальнейшего развития ребенка.
Фенилкетонурия. Наследственное нарушение метаболизма аминокислот, в частности фенилаланина. Без своевременного лечения может привести к тяжелому поражению ЦНС – но, к счастью, при своевременной диагностике патологических изменений можно полностью избежать.
Зачем проводится массовый неонатальный скрининг у новорожденных?
Центр неонатального скрининга есть в каждом регионе России. Центр для московского региона действует на базе Морозовской детской больницы, согласно приказу №183 Департамента здравоохранения Москвы от 12 марта 2015 года.
- Основные задачи Центра:
- 1) Как можно скорее выявить наличие у детей наиболее распространенных наследственных заболеваний;
- 2) Проводить лечение и диспансерное наблюдение детей с наследственными заболеваниями, выявляемыми при неонатальном скрининге;
- 3) Обследовать детей с подозрением на наследственные заболевания обмена, моногенную и хромосомную патологию;
- 4) Консультировать семьи в рамках подготовки к беременности, во время беременности (оценка рисков развития заболеваний у плода), ведение взрослых пациентов с наследственной патологией обмена в рамках подготовки к беременности и во время беременности;
- 5) Вести базу данных детей и взрослых с наследственными заболеваниями, отслеживать историю течения болезни, хранить и обрабатывать статистические данные по заболеванию.
- За всеми этими мероприятиями стоит единая цель – не дать развиться клиническим проявлениям заболевания, не допустить ранней инвалидизации детей с диагностированными наследственными заболеваниями, максимально продлить их жизнь и сохранить ее качество.
- Чтобы пройти скрининг, вам не нужно никуда ехать: кровь у ребенка возьмут прямо в родильном доме(поликлинике) спустя три дня после рождения.
Как проводится неонатальный скрининг?
1. Кровь на неонатальный скрининг собирается у всех новорожденных во всех роддомах Москвы, независимо от того, в каком регионе прописаны и проживают их матери. Также сдать кровь на неонатальный скрининг можно в районной поликлинике, в случае если:
А) ребенок родился не в родильном доме (например, в домашних родах);
Б) по какой-то причине скрининг не был сделан в роддоме.
2. Анализ крови на скрининг у малыша берут по истечении трех полных суток с момента рождения. В бланке анализа указываются паспортные данные матери ребенка, ее адрес прописки и контактный номер телефона: все это необходимо для того, чтобы в случае сомнительного или положительного результата найти ребенка и как можно скорее предоставить ему необходимое лечение.
Все образцы крови из всех медицинских организаций поступают в лабораторию Морозовской больницы, в группу неонатального скрининга, где и проводится исследование. Обычно результаты бывают готовы в течение двух суток: учитывая объем анализов, можно смело заявить, что лаборатория работает очень оперативно.
- Если признаков заболеваний не выявлено, результаты анализов хранятся в лаборатории и не направляются ни в роддом, ни к родителям ребенка. Родители ребенка могут по собственному желанию запросить результаты скрининга, обратившись в Центр по телефону: +7 (495) 695-01-71
- Чтобы забрать результаты анализов ребенка, необходимо предоставить паспорт матери.
- Если выявлено повышение того или иного показателя, ребенку показан немедленный повторный анализ, который будет забран в роддоме (если ребенок еще не выписан домой), или в поликлинике, к которой ребенок прикреплен.
3. Если и при повторном анализе (ретесте) у ребенка выявлено превышение определенных показателей, то все данные о ребенке передаются в медико-генетическое отделение Морозовской больницы. Сотрудники отделения вызывают семью на прием через первичное лечебно-профилактическое учреждение и приглашают их пройти уточняющую диагностику.
Если диагноз подтвердился, пациент с наследственным заболеванием будет наблюдаться у врача-специалиста в Морозовской больнице.
При этом он остается прикреплен к районной поликлинике для проведения рутинных мероприятий, но первичным звеном помощи по наследственному заболеванию для него остается наш Центр.
Здесь же ребенок получает льготные рецепты на необходимые ему медикаменты и лечебное питание.
Внимание! В любом возрасте ребенку следует приходить на прием в сопровождении законного представителя – одного из родителей или опекуна.
Для консультации в нашем центре потребуются следующие документы:
- Полис ОМС,
- Направление по форме 057/у – выдается в районной поликлинике и действует в течение 1 года;
- Выписка от районного педиатра по форме 027 – обновляется каждый год.
- Свидетельство о рождениипаспорт
- Паспорт законного представителя ребенка
Почему детям с наследственными заболеваниями нужно наблюдаться именно в этом Центре?
Во-первых, это единственный региональный центр, оказывающий профильную медико-генетическую помощь по проведению неонатального скрининга и амбулаторному наблюдению детей с данной патологией.
Во-вторых, в нашем центре работают опытные врачи-генетики, которые на протяжении долгих лет ведут диспансерное наблюдение детей с различными наследственными заболеваниями. У нас накоплен богатый опыт по поддержанию здоровья пациентов.
В-третьих, пациенты, проходящие диспансерное наблюдение в Центре, получают здесь же необходимые специализированные продукты лечебного питания, лекарственные препараты по льготным рецептам.
Частые вопросы родителей о неонатальном скрининге
Почему образцы крови на неонатальный скрининг анализируются только в одном месте в Москве?
Очень важно, чтобы все данные об обследованных детях с наследственными заболеваниями находились в едином Центре. При каждом «лишнем звене в цепи» маршрутизации пациентов есть риски потери информации: построенная в Москве система минимизирует эти риски.
Может ли получиться так, что результаты скрининга окажутся положительными, но мы об этом не узнаем?
Как раз для того, чтобы не «потерять» ни одного ребенка с подозрением на наследственное заболевание, у нас ведется обширная база данных. А при малейшем подозрении на наличие заболевания мы вызываем семью на прием.
Но обратите внимание: согласно приказу, скрининг проводится не по месту прописки матери и ребенка, а по месту родов. Многие семьи из регионов планируют родить ребенка в Москве и после родов уезжают в свой регион.
А Это значит, что детей, у которых мы выявили наличие какого-то из пяти наследственных заболеваний, приходится разыскивать по разным регионам страны, чтобы они вовремя начали лечение в своем региональном центре, уже по месту жительства.
Поэтому очень важно правильное оформление паспортной части образца.
Основной ориентир для нас – это бланк анализа, в котором указаны координаты матери. Мы вызываем пациента по указанным координатам. Естественно, если данные заполнены некорректно, мы рискуем «потерять из виду» потенциального больного.
Каждый родитель должен знать , что его ребенку проводили это исследование, поэтому сообщайте о себе достоверную информацию сотрудникам родильного дома, поликлиники
Почему не нужно отказываться от неонатального скрининга?
Неонатальный скрининг зачастую является единственным способом быстро и своевременно выявить опасное заболевание. Подобная процедура проводится во всех странах мира и позволяет сохранить здоровье детей.
Откладывать проведение этого анализа нельзя. Исследование должно быть проведено в декретированные сроки.
Некоторые из пяти заболеваний могут проявить себя уже на седьмой-девятый день жизни ребенка и поставить его жизнь под угрозу.
Даже если у вас в семье никто никогда не болел перечисленными выше заболеваниями, пройти скрининг необходимо. Даже абсолютно здоровые родители могут быть носителями гена одного из данных заболевания, тогда высок риск передачи их малышу. Бывает, что родители узнают об этом только в тот момент, когда их новорожденный малыш проходит скрининг.
А если у ребенка наследственное заболевание, но оно не выявляется посредством массового неонатального скрининга?
В нашем центре наблюдаются дети и с другими орфанными заболеваниями, которые не выявляются при неонатальном скрининге. Часты случаи, когда симптомы болезни уже проявились, но они неспецифичны – тогда есть риск, что ребенок будет наблюдаться у узких специалистов и лечить только отдельные проявления заболевания (например, эпилепсию, гепатопатию и т.д.). Согласно Приказу №500 от 14.06.
2016г Департамента города Москвы «Об организации проведения селективного скрининга» всех детей в возрасте до 18 лет, из группы риска по наследственному заболеванию обмена (критерии отбора указаны) необходимо обследовать. Своевременная диагностика наследственного орфанного заболевания обмена позволяет вовремя начать специфическую терапию, снизить инвалидизацию, улучшить качество жизни пациентов.
Дети с подозрениями на различные наследственные заболевания могут быть направлены к нам врачом-педиатром или другим специалистом.
При помощи метода тандемной масс-спектрометрии мы подтвердим или исключим тяжелые наследственные заболевания обмена.
Те пациенты, у которых установлен диагноз, имеют возможность наблюдаться в нашем центре и проходят лечение, получая льготные рецепты на лекарственные средства и лечебное питание.
Но структура наследственной патологии весьма разнообразна. Помимо наследственных заболеваний обмена, о которых мы говорили, встречаются другие заболевания: моногенные синдромы, хромосомные заболевания. В этом случае главным координатором комплексного наблюдения становится врач-генетик.
Если в семье родился ребенок с наследственным заболеванием – что делать дальше? Есть ли шанс родить здорового малыша?
Почти всегда в консультировании генетика нуждается не только ребенок, но и его родители-семья! При необходимости мы проводим медико-генетическое консультирование семьи, в которой родился ребенок с наследственной патологией, чтобы впоследствии они смогли спланировать рождение здорового ребенка. Для диагностики наследственных заболеваний мы используем разные методы: биохимические, цитогенетические, методы ДНК-диагностики. Это сложные исследования, которые проводят у нас опытные генетики. Вы можете обратиться к нам за консультацией и узнать все подробности по телефону:
+7 (495) 959-87-74,8(495)695-01-71 (регистратура)
Источник: http://navigator.mosgorzdrav.ru/columns/issledovaniya/neonatalnyy_skrining_novorozhdennykh_analiz_kotoryy_spasaet_zdorove_i_zhizn/

 Фенилкетонурия — это наследственное заболевание, вызванное нехваткой в организме фермента, участвующего в расщеплении аминокислоты фенилаланин.
Фенилкетонурия — это наследственное заболевание, вызванное нехваткой в организме фермента, участвующего в расщеплении аминокислоты фенилаланин.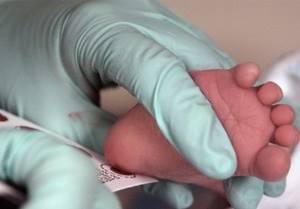 Муковисцидоз — связанное с генной мутацией заболевание, особенностью которого является сгущение слизи, вырабатываемой в организме. Вязкая слизь покрывает органы пищеварительной и дыхательной систем и приводит к их поражению. Из-за плохого отхождения мокроты в легких развиваются воспалительные процессы, провоцирующие бронхит и пневмонию.
Муковисцидоз — связанное с генной мутацией заболевание, особенностью которого является сгущение слизи, вырабатываемой в организме. Вязкая слизь покрывает органы пищеварительной и дыхательной систем и приводит к их поражению. Из-за плохого отхождения мокроты в легких развиваются воспалительные процессы, провоцирующие бронхит и пневмонию. Галактоземия также относится к наследственным заболеваниям обмена веществ. Мутационный ген не вырабатывает фермент для преобразования простого сахара галактозы в глюкозу, и в результате происходит накопление непереработанного токсичного вещества, отравляющего организм, — прежде всего печень и нервную систему.
Галактоземия также относится к наследственным заболеваниям обмена веществ. Мутационный ген не вырабатывает фермент для преобразования простого сахара галактозы в глюкозу, и в результате происходит накопление непереработанного токсичного вещества, отравляющего организм, — прежде всего печень и нервную систему.
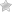

![Лимфоциты в крови у ребенка повышены: [причины, лечение]](https://zdoroviecrimea.ru/wp-content/cache/thumb/0eb83a16e_150x95.jpg)
![Норма общего анализа мочи из 10 позиций [женщин мужчин детей]](https://zdoroviecrimea.ru/wp-content/cache/thumb/806c17e59_150x95.jpg)

