Бывает так, что супруги проживают совместно довольно долго, но не могут зачать желанного малыша. И расставшись, они реализовывают несбывшиеся мечты в новой семье.
В таком случае можно говорить о том, что партнеры не подходят друг друга на биологическом уровне, хотя медицина не обозначает данное явление именно этим термином.
Для диагностики причин бесплодия и совместимости партнеров часто используется проба Курцрока-Миллера.
Какие причины бесплодия способна выявить проба Курцрока-Миллера
Цервикальная слизь выступает первой преградой для половых клеток мужчины на пути к яйцеклетке. Данная слизь является секретом нижнего сегмента матки и выделяется она в период менструального цикла.
Благодаря гормонам яичников она становится очень пропускаемой в день овуляции. Именно цервикальная слизь позволяет сперматозоидам легче передвигаться по маточным трубам, что способствует зачатию. Однако бывает так, что слизь препятствует зачатию.
Она либо ограничивает половые клетки мужчины, либо уничтожает их.
Сперматозоиды могут подвергаться таким факторам, попав во влагалище:
- агрессивная среда;
- слишком густая цервикальная слизь;
- клетки эпителия отмирают, но своевременно не выводятся, что является препятствием для половых клеток;
- слизь содержит антиспермальные антитела, которые уничтожают сперматозоиды определенного партнера.
Проблемы со стороны мужчины также могут препятствовать зачатию:
- низкая активность сперматозоидов;
- слишком вязкая консистенция эякулята.
Иммунная система человека — сложны комплекс тканей и органов, которые являются защитой.
Организм человека умеет распознавать «свои» и «чужие» элементы, и соответственно защищаться от вредоносных, по его мнению, деталей.
Благодаря этой возможности человек защищен от большого количества вирусов и бактерий. Организм умеет устранять действительно чужеродные клетки, что называется адекватным иммунным ответом.
С точки зрения анатомии сперматозоиды также являются чужеродными клетками, но женский организм их таковыми не считает в силу необходимости производить зачатие. Однако у людей, которые долгое время имеют половой контакт только друг с другом, возникает так называемое иммунологическое бесплодие. В таком случае принято говорить о неадекватной реакции иммунной системы жены на сперматозоиды мужа.
Проба Курцрока-Миллера является хорошим способом проверить фертильность с обеих сторон на первом этапе оплодотворения.
Виды необъяснимого бесплодия
Причин бесплодия действительно много, но удивительным остается тот факт, что в 15-20% случаев его так и не удается выяснить. Медицина даже дала такому явлению отдельное понятие — неустановленное или необъяснимое.
При нем врачи не могут найти источник бесплодия посредством всех возможных методов диагностики. Также сюда относят бесплодие без выразительных причин или идиопатическое. Биологическая несовместимость не всегда является корнем такого бесплодия.
Причин у биологического бесплодия две:
- Иммунологический фактор. Иммунитет всячески пытается защищать организм от вредных воздействий. В силу определенных нарушений организм женщин может начать воспринимать семенную жидкость в качестве вредоносного объекта. Таким образом, начинается агрессивная борьба со спермой партнера. Данное явление чаще всего отмечаются у пар, которые ведут длительную совместную половую жизнь.
- Цервикальный фактор. Цервикальная слизь, которая находится в шейке матки, может препятствовать прохождению сперматозоидов и уничтожать их. Явление называют шеечным синдромом или попросту неблагоприятной средой. Сперматозоиды погибают задолго до встречи с яйцеклеткой, не успевая даже оказаться в маточных трубах.
Проба Шуварского
Идея определения бесплодия по цервикальному фактору принадлежит русскому ученому Шуварскому. В 1895 году он предложил делать пробу материала, который оставался во влагалище женщины после секса. Исследование было усовершенствовало, и известно до сих пор под названием «посткоитальный тест».
Его уникальность состояла в том, что позволяла оценить подвижность сперматозоидов. Предварительно мужчине необходимо пройти спермограмму, чтобы определить качественные и количественные характеристики спермы. При наличии более 5 активных клеток, цервикальный фактор исключался.
При агрессивной среде влагалища не сохранялся, как правило, ни один сперматозоид.
Проба Шуварского была не совершенной.
Дело в том, что при естественном половом контакте большинство половых клеток итак погибает во влагалище, а цервикального канала достигают только самые активные и здоровые.
Сегодня для оценки воздействия цервикальной слизи на сперматозоиды используют более точный анализ – проба Курцрока-Миллера. Однако эта проба назначается после посткоитального теста Шуварского.
Подготовка к тесту Курцрока-Миллера
День проведения анализа должен определяться индивидуально. На него указывают характеристики изменения слизи, которые устанавливаются посредством осмотров, тестов на овуляцию, базальной температуры, журналом менструального цикла, фолликулометрией.
Забор материала у женщины совершается в день овуляции. Мужской образец сдается после спермограммы. Рекомендовано 2-3 дня не допускать близости. Стоит также избегать влагалищных медикаментов, спринцеваний и кремов.
Оценить ситуацию поможет мазок на флору. Уровень кислотности может повлиять на результаты пробы Курцрока-Миллера.
Прямая и перспективная пробы
Проба Курцрока-Миллера бывает двух типов – прямая и перекрестная. При прямой пробе материалы берутся исключительно у партнеров (супругов), чтобы оценить воздействие цервикальной слизи жены на сперму мужа.
Оба вещества являются коллоидными, поэтому они не смешиваются в искусственной среде, а вступают в контакт в зоне соприкосновения. При нормальных обстоятельствах половые клетки мужчины проникают в цервикальную жидкость через 20-30 минут после контакта.
При бесплодии проникновение не происходит.
Перекрестная проба считается более информативной. В процессе используют донорские материалы, чтобы определить в чем проблема при отрицательном результате прямой пробы. Возможно, что проблема в мужчине или женщине, а может и в обоих сразу.
Отбирается лучшая донорская спермы, чтобы было возможно определить качестве слизи. Учитывается строение мужских половых клеток, концентрация и активность.
Проба Курцрока-Миллера у женщины совершается таким образом:
- В день овуляции у женщины берут образец цервикальной слизи.
- Жидкость помещают между стеклами – предметным и покровным. Края запечатывают парафином так, чтобы осталось только две щели.
- Перед одной щелью наносят здоровую донорскую сперму.
- Клетки соединяются со слизью.
- Полученный образец помещают в термостат (37°С) на 6 часов.
- В течении этого времени совершается микроскопия препарата.
При перекрестном тестировании с уклоном на сперму процедура одинаковая, но в качестве донорского материала берут слизь женщины, которая показала восприимчивость к сперматозоидам. Желательно, чтобы у донора имелись дети.
Возможные результаты
После пробы Курцрока-Миллера итог может быть разным:
- Положительный. Результат показывает активность и подвижность половых клеток мужчины при взаимодействии с цервикальной слизью партнерши. Шансы на естественное зачатие у такой пары велики.
- Слабоположительная. Результат показывает подвижность не всех сперматозоидов, вступивших в контакт со слизью партнерши. Шансы зачать ребенка у партнеров есть, но, возможно, потребуют много времени. Иногда таким парам назначают профилактическое лечение.
- Отрицательный. Результат показывает, что половые клетки мужчины не могут проникнуть в цервикальную слизь женщины. Причиной данного явления может быть иммунологическое бесплодие.
При отрицательном результате проводят перекрестный тест, чтобы установить причину. При достаточном проникновении донорских клеток в цервикальную слизь женщины бесплодие порождается мужчиной. При легком проникновении клеток мужчины в донорскую слизь и сохранении активности бесплодие является проблемой женщины.
Примечательно, что мужское бесплодие по иммунологическим причинам преодолевается с помощью вспомогательных репродуктивных технологий, в то время как женское вполне поддается консервативному лечению.
При отрицательном результате пробы врачи рекомендуют барьерную контрацепцию (презервативы), чтобы предотвратить образование антител в ответ на попадание спермы мужа. Курс длится 6-8 месяцев. Также применяются кортикостероиды.
Возможно применение антигистаминных препаратов для не специфической десенсибилизации. Дополнительно назначаются иммуностимуляторы.
Чтобы подтвердить иммунологическое бесплодие, дополнительно делают тест на антиспермальные тела. Это помогает выявить неадекватную иммунную реакцию на сперматозоиды мужа.
При отсутствии эффекта рекомендуется внутриматочная инсеминация (ВМИ). При неудачных попытках ВМИ более четырех раз следует обратиться к ЭКО. Вспомогательные репродуктивные технологии преимущественны для пар с сочетающимся иммунологическим бесплодием.
Отрицательная проба Курцрока-Миллера не является приговором. При тщательном обследовании и грамотном лечении можно устранить сопутствующие проблемы, которые оказывают влияние на результаты анализа. Заставить пробу «соврать» могут скрытые воспаления. Стоит также помнить, что отрицательный итог не всегда говорит о том, что пара не может зачать ребенка естественным путем.
Источник: https://BornInVitro.ru/diagnostika-besplodiya/proba-kurcroka-millera/
Посткоитальный тест
Посткоитальный тест используется для того, чтобы определить число подвижных сперматозоидов, находящихся в слизи шейки матки после состоявшегося полового акта. Его также называют «пробой на совместимость партнеров» или «пробой Шуварского».
Когда назначают процедуру?
На пробу Шуварского берется цервикальная слизь, спустя четыре-шесть часов после состоявшегося полового акта. Таким образом появляется возможность определения подвижности сперматозоидов в области шейки матки.
Сдать посткоитальный тест необходимо в следующих случаях:
- Если здоровая пара не может зачать ребенка за период в один год.
- Когда есть вероятность, что зачатие не случается из-за «несовместимости» партнеров и подозревается иммунологическое бесплодие.
Подготовительный период
Если вам предстоит сдача посткоитального анализа, необходимо знать, что цервикальная слизь меняет свой состав несколько раз в течение цикла.
На девятый день цикла состав пришеечной слизи оказывается благоприятным для попадания сперматозоидов в полость матки, а значит, и для зачатия. Но как только пройдет овуляция, состав слизи изменяется в иную сторону.
Через такую слизь сперматозоидам практически невозможно проникнуть в матку. Изменение состава цервикальной слизи по дням цикла подробно описано в статье по ссылке.
Посткоитальный тест необходимо сдавать, когда наступает наиболее благоприятный день цикла. Вычислить этот день вам поможет доктор, у которого вы регулярно наблюдаетесь.
За четыре дня до проведения теста женщине потребуется сдать анализ на инфекции, которые передаются половым путем.
За два дня до исследования нужно прекратить половые контакты, использование презервативов.
Половой акт проводят за 4 — 6 часов до теста, после чего пациентка должна лежать в течение получаса, подложив под себя стерильную салфетку. Подмываться после контакта с партнером не следует.
Проведение теста
Женщина приходит в назначенное время в кабинет к гинекологу, где садится на гинекологическое кресло. Процедура не отличается от обычного взятия мазка при гинекологическом осмотре. Процесс взятия анализа выглядит следующим образом:
- За счет гинекологического зеркала доктор обеспечивает доступ к шейке матки.
- Пипеткой либо обычным шприцом без иголки берется образец слизи с задней влагалищной стенки и цервикального канала.
- Полученный материал помещают на заранее подготовленное предметное стекло. Сверху его накрывают еще одним стеклом. Края запаивают парафином, чтобы слизь не вытекла по пути в лабораторию.
Далее в лабораторных условиях происходит исследование материала под микроскопом.
Результаты
После проведения лабораторного исследования результаты теста можно интерпретировать как положительный, отрицательный и сомнительный
Тест будет положительным, если в цервикальной слизи обнаружат не меньше, чем 25 активных сперматозоидов. В этом случае, шанс зачать малыша очень высок. Когда в слизи имеется свыше 10 сперматозоидов, тест обозначается как слабо положительный, но возникновение иммунологического бесплодия исключается.
Отрицательным является тест, который показывает, что в слизи нет активных сперматозоидов. Это означает, что между партнёрами нет совместимости.
Сомнительным тест будет тогда, когда в слизи около 5-8 сперматозоидов. Причиной этого может оказаться неправильно выбранный день цикла, либо угнетение активности сперматозоидов составом пришеечной слизи. Если в препарате не обнаружены сперматозоиды, значит сперма попросту не попала в место обследования.
При получении сомнительного или отрицательного результата тест необходимо пересдать и в следующий раз учесть возможные ошибки при подготовке к процедуре.
Где сдать в Москве?
Сегодня сдать посткоитальный тест можно во многих специализированных и многопрофильных медицинских центрах. Здесь приведены некоторые из них:
- «Семейный доктор» — сеть поликлиник, в которых осуществляется комплексное медицинское обслуживание взрослых и детей. Прием женщин ведут опытные гинекологи. Записаться на прием возможно по телефону: +7(495)266-39-70. Стоимость теста — около 750 рублей.
- «Гемотест» — комплексный медицинский центр, преимуществом которого является собственная лаборатория. Прием ведут опытные гинекологи. Записаться на прием возможно по телефону: +7(495) 967-95-67. Стоимость теста — 930 рублей.
- Клиника «Норма» — многопрофильная клиника, основным направлением работы которой является лечение гинекологических, венерических и урологических болезней. Записаться на прием возможно по телефону: +7(495) 690-69-41. Стоимость теста — 2750 рублей ( с последующей консультацией специалиста).
В видеофрагменте популярной телепередачи расскажут о методике проведения и результатах пробы Шуварского:
Источник: http://www.ginomedic.ru/akusherstvo/diagnostika/postkoitalnyy-test.html
Что такое посткоитальный тест?
Посткоитальный тест (проба Шуварского) проводится для определения совместимости супругов и возможности зачатия ими ребенка. В ходе него выявляется общее число жизнеспособных сперматозоидов и их подвижность в цервикальной слизи женщины спустя несколько часов после полового акта.
Взаимодействие цервикальной слизи и сперматозоидов
Чтобы достичь яйцеклетки, сперматозоиду необходимо преодолеть канал шейки матки, содержащий специфическую слизь, которая секретируется под влиянием женских половых гормонов. За счет эстрогенов в первой фолликулярной фазе она становится более обильной и жидкой.
Во второй фазе её сгущает прогестерон. От этих изменений зависит подвижность и жизнеспособность сперматозоидов. Наиболее благоприятным считается 14-й день менструального цикла.
В лютеиновой фазе увеличивается вязкость слизи, что становится непреодолимым барьером для прохождения сперматозоидов в маточные трубы.
Цервикальная слизь обладает особыми свойствами, среди которых:
- создание благоприятных условий для проникновения сперматозоидов в фаллопиевы трубы во время овуляции;
- защита сперматозоидов от кислой среды влагалища;
- обеспечение процесса капацитации.
Показания для посткоитального теста
Перед тестом обоим партнерам необходимо:
- сдать анализ на наличие воспалительных процессов в мочеполовой системе, различных инфекций и заболеваний, передающихся половым путем;
- сделать УЗИ органов малого таза женщины;
- контроль овуляции (тест на овуляцию, УЗИ-мониторинг).
Когда и как проводится посткоитальный тест?
Тест осуществляется в день овуляции, то есть в середине месячного цикла женщины. Для получения наиболее точных результатов важно выполнять все рекомендации по подготовке к нему и соблюдать инструкции, касаемые самого полового акта, среди которых:
- не вставать с постели в течение получаса после его завершения;
- не пользоваться тампонами и не вымывать сперму вплоть до посещения кабинета врача;
- для предотвращения вытекания спермы использовать гигиеническую салфетку.
Врача следует посетить через 8-10 часов после полового акта. Он возьмет пробу цервикальной жидкости, которую впоследствии оценит под микроскопом.
Расшифровка результатов посткоитального теста
Результат теста зависит от подвижности сперматозоидов, которая оценивается следующим образом:
- «А» — прогрессивно-быстрая подвижность;
- «Б» – медленно-линейная подвижность или нелинейная подвижность;
- «В» – подвижность не прогрессивная;
- «Г» – полностью неподвижные сперматозоиды.
Положительным результат считается, если наблюдается свыше 25 сперматозоидов со степенью подвижности «А» или «Б», спорным при 10 со степенью «А» и отрицательным при менее 5 единицах.
Причины отрицательного результата посткоитального теста
Чаще всего тест дает отрицательный результат при неправильном выборе дня его проведения. Также к основным причинам можно отнести отклонения в гормональном фоне, иммунные нарушения, наличие воспалительных процессов в мочеполовой системе женщины, инфекций и урогенитальных заболеваний, передающихся половым путем, а также проведение анализа слишком рано или поздно.
Лечение при отрицательном результате
Паре рекомендуется проведение внутриматочной инсеминации или ЭКО/ИКСИ.
Стоимость посткоитального теста – 2500 рублей. Цены сопутствующих процедур указаны в соответствующем разделе нашего сайта.
- Морфология сперматозоидов по Крюгеру
- Олигозооспермия: причины и лечение
Источник: https://krmed.ru/articles/chto_takoe_postkoitalnyj_test.html
Тест на иммунологическое бесплодие: методика и результаты
Проба Шуварского, или посткоитальный тест, назначается для определения совместимости пары или выявления иммунологического бесплодия. В цервикальной слизи по истечении некоторого времени после полового акта с помощью микроскопии определяется наличие, подвижность, количество живых сперматозоидов.
Цервикальная слизь — это биологическая жидкость, которая заполняет канал шейки матки. Основная функция, выполняемая ею, — защитная. Именно поэтому слизь становится более проницаемой для сперматозоидов только ближе к периоду овуляции.
Показания к проведению
Проба на определение иммунологического бесплодия, или посткоитальный тест, назначается после 12 месяцев планирования беременности при отсутствии результата. Планирование беременности считается таковым, если половые акты происходят в середине месяца, через день, без предохранения и с одним половым партнером.
Этот период выбран по двум соображениям. Во-первых, по статистике, у 90 % планирующих пар получается зачать ребенка в течение этого промежутка времени.
Во-вторых, считается, что такое время гарантирует адаптацию сперматозоидов к среде влагалища.
Проникающая способность сперматозоидов, когда в женском организме происходит овуляция, может нарушаться, если меняется pH цервикальной слизи или в ней присутствуют антиспермальные антитела.
Сдача анализов
Так как существуют причины, которые влияют на достоверность результатов, необходимо их максимально исключить до проведения пробы. Посткоитальный тест парам проводится после исключения:
- воспаления в половой системе женщины;
- урогенитальных заболеваний;
- нарушений гормонального фона;
- болезней, передающихся половым путем;
- отклонений в показателях спермограммы, таких как подвижность, количество, морфология сперматозоидов.
После сдачи анализов определяется период овуляции. Это можно сделать многими способами:
- Фолликулометрия — обнаружение доминантного фолликула на УЗИ.
- Симптом зрачка: врач при осмотре в гинекологическом зеркале видит цервикальный канал, который заполнен слизью.
- Вязкость слизи: слизь берут пинцетом и смотрят, насколько она растягивается. При растяжении более чем на 9 см считается, что овуляция вот-вот произойдет.
- Базальная температура: перед началом овуляции этот показатель делает скачок.
- Синдром папоротника: высушивают на предметном стекле жидкость из цервикального канала или слюну и смотрят под микроскопом. Если она кристаллизуется в виде папоротниковых листьев, это означает приближающуюся овуляцию в ближайшее время.
- Тесты на овуляцию: тестовая полоска темнее или такого же цвета, как контрольная, говорит о том, что овуляция будет через 24–48 часов.
Подготовка
Есть несколько основных правил, которые нужно выполнять перед прохождением теста:
- рекомендуется воздержание обоих партнеров в течение 2-3 дней;
- использование лубрикантов во время полового акта не разрешается;
- женщине необходимо воздержаться от использования средств интимной гигиены перед и после самого акта;
- избегать использования вагинальных препаратов;
- не использовать спермицидные средства, а также другие средства предохранения, в том числе презервативы и оральные контрацептивы;
- не применять гормональные средства, которые влияют на овуляцию.
Иногда врачи учитывают показания спермограммы мужчины и рекомендуют женщине после акта полежать некоторое время, превышающее то, когда разжижается сперма. Перед тем как встать с постели, рекомендуется подложить гигиеническую салфетку и не удалять ее до визита к врачу.
Методика
На гинекологическом кресле врач осуществляет катетером забор слизи из канала шейки матки. Этот материал наносится на специальные стекла и отправляется в лабораторию, где врач-эмбриолог проводит микроскопию. Определяется подвижность, количество и качество сперматозоидов. Посткоитальный тест проводится во время овуляции, не менее, чем через 4 и не более, чем через 24 часа после акта.
Расшифровка результатов
Положительным считается результат, когда в слизи присутствует 5–10 сперматозоидов с поступательным движением. Это означает отсутствие иммунологического фактора бесплодия.
При обнаружении в слизи менее 5 сперматозоидов или сперматозоидов с движением маятника результат считается сомнительным. В таких случаях причину ищут в дефиците эстрогенов, воспалительном процессе цервикального канала или его анатомических дефектах.
Отрицательным считается результат, когда сперматозоиды не обнаружены. Или нет ни одной живой клетки. В таком случае может быть несколько причин таких результатов:
- наличие антиспермальных антител;
- низкое качество сперматозоидов;
- тест проведен в неправильное время.
Окончательный вывод делается только после 3 посткоитальных тестов, проведенных с интервалом в 2-3 месяца. Если посткоитальный тест отрицательный, назначаются дополнительно проба Курцрока-Миллера, определение количества антиспермальных антител, Map-тест. Это при условии нормальных показателей спермограммы.
Проба Курцрока-Миллера
Проба Курцрока-Миллера проводится следующим образом. Женщина и мужчина приезжают в день предполагаемой овуляции в специализированный медицинский центр. У женщины производится забор цервикальной жидкости, мужчина сдает сперму.
После разжижения последней оцениваются результаты. Каплю сперматозоидов помещают рядом с каплей цервикальной слизи на предметное стекло и в течение 6 часов наблюдают через микроскоп.
Если сперматозоиды проникли в слизь, результат считается положительным.
Этот посткоитальный тест проводится не во всех лабораториях.
Источник: https://aurolog.ru/muzhskie-bolezni/besplodie/test-na-immunologicheskoe-besplodie.html
Что такое посткоитальный тест?
Посткоитальный тест (проба Шуварского) представляет собой анализ на совместимость супругов и возможность зачатия ими ребенка.
Суть его заключается в определении общего количества жизнеспособных сперматозоидов и их подвижности в цервикальной слизи (слизь в шейке матки) женщины спустя несколько часов после вступления в половой акт (естественно, без контрацепции!).
Интерпретация результатов обычно проводится через 4-5 часов, но возможно и оценивание результата в течение суток после полового акта.
Показания для посткоитального теста
Основным показанием для проведения данного анализа является ненаступление беременности на протяжение одного года при условии регулярной половой жизни без предохранения, то есть при бесплодии пары.
Перед тестом обоим партнерам нужно обязательно пройти следующие обследования:
- анализ на ЗППП и различные урогенитальные инфекции и воспалительные процессы в мочеполовой системе;
- УЗИ органов малого таза женщины для определения наиболее благоприятного времени для проведения данного теста;
- ведение женщиной графика базальной температуры на протяжении как минимум четырех месяцев (с целью установления приблизительного дня овуляции).
Взаимодействие цервикальной слизи и сперматозоидов
Если рассматривать физиологический процесс продвижения сперматозоидов навстречу яйцеклетке, то первым этапом на их пути становится преодоление цервикального канала женщины (канала шейки матки). Этот канал содержит специфическую слизь, которая секретируется под влиянием женских половых гормонов – эстрогенов и прогестерона.
Эстрогены влияют на характер слизи в первой фолликулярной фазе, и под их влиянием слизь становится более обильной и жидкой. Начиная со второй фазы, в игру вступает прогестерон, который слизь наоборот сгущает.
От этих изменений характера слизи в зависимости от фазы цикла, зависит и подвижность и жизнеспособность сперматозоидов. Наиболее благоприятные условия для них наступают приблизительно с 9-го дня цикла (при условно-нормальном менструальном цикле в 28 дней), постепенно улучшаясь и достигаю пика своей благоприятности к дню овуляции, то есть к 14-му дню цикла.
После этого наступает так называемая лютеиновая фаза, во время которой вязкость слизи увеличивается, что становится для сперматозоидов практически непреодолимым барьером.
Если же сперматозоиды успели проникнуть в маточные трубы до того, как слизь загустела, то они сохраняют свою жизнеспособность и продолжают свое движение навстречу цели – к ожидающей оплодотворения яйцеклетке!
Слизь шейки матки также обладает особыми свойствами, способствующими продвижению сперматозоидов, к которым относятся:
- во время овуляции она создает благоприятные условия для того, чтобы сперматозоиды успешно проникли в фаллопиевые трубы, но в другие периоды менструального цикла она наоборот препятствует их проникновению;
- обеспечивает сперматозоидам защиту от агрессивной (кислой) среды влагалища;
- производит естественный отбор наиболее подвижных и не имеющих отклонений в строении сперматозоидов;
- осуществляет накапливание энергии, необходимой для поддержания жизнедеятельности сперматозоидов;
- обеспечивает процесс калацитации, то есть изменяет сперматозоид по мере его продвижения к полости матки.
Подготовка к посткоитальному тесту
Перед тем, как проводить тест, партнерам нужно воздержаться от вступления в половую связь не менее, чем на два дня (лучше – на три). Также крайне не желательно применение женщиной любых вагинальных лекарственных средств и средств интимной гигиены (мыла, лубрикантов, дезодорантов). В день исследования нельзя принимать ванну, разрешается только душ.
Когда и как проводится посткоитальный тест?
Для определения дня, в который будет проводиться посткоитальный тест, женщине нужно точно знать первый день текущего менструального цикла и знать правила осуществления коитуса (полового акта), согласно специальной инструкции по подготовке к данному тесту.
Проведение теста осуществляется в предполагаемый день овуляции, то есть в середине месячного цикла женщины. Именно в этот день консистенция и состав цервикальной слизи наиболее оптимальные для того, чтобы сквозь нее смогли проникнуть сперматозоиды.
Для получения наиболее точных результатов анализа нужно строго следовать всем рекомендациям относительно подготовки к нему и инструкций по выполнению самого коитуса:
- после завершения полового акта женщине нельзя вставать с постели в течение получаса;
- нельзя пользоваться тампонами, спринцеваться, вымываться вплоть до посещения врача и сдачи анализа;
- чтобы предотвратить вытекание спермы из влагалища, подложите гигиеническую салфетку, которую нельзя удалять до того, как вас осмотрит врач-гинеколог.
После полового акта нужно отправиться к врачу через 5-ть – 6-ть часов, время вам назначит сам лечащий врач. Во время осмотра доктор возьмет пробу цервикальной жидкости, которую впоследствии оценит под микроскопом.
Расшифровка результатов посткоитального теста
Обычно сперматозоиды после того, как попали во влагалище, под влиянием его агрессивной среды разрушаются и теряют свою способность к оплодотворению спустя несколько часов (от 2-ух до 4-ех часов) после полового акта. Но некоторые, наиболее активные и подвижные сперматозоиды успевают вовремя достигнуть зева цервикального канала. Их подвижность оценивается следующим образом:
- подвижность степени «А» – прогрессивно-быстрая подвижность;
- подвижность степени «Б» – медленно-линейная подвижность или нелинейная подвижность;
- подвижность степени «В» – подвижность не прогрессивная;
- подвижность степени «Г» – полностью неподвижные сперматозоиды.
Если у мужчины хорошее качество эякулята (спермы), то в цервикальной слизи здоровой женщины после полового акта с таким мужчиной наблюдается свыше 25-ти сперматозоидов со степенью подвижности «А» или «Б», то есть посткоитальный тест дает хороший результат.
Если число сперматозоидов с подвижностью степени «А» составляет всего 10 единиц, то результат теста считается удовлетворительным.
Если же число сперматозоидов со степенью подвижности «А» и «Б» менее 5-ти единиц, то это говорит о плохом результате теста и о том, что существует проблема либо с патологическим составом цервикальной жидкости, либо о недостаточном количестве или плохой подвижности сперматозоидов.
Причины отрицательного результата посткоитального теста
Прежде чем искать причину отрицательного результата, следует убедиться, что на самом деле была эякуляция именно во влагалище женщины, то есть подтвердить факт эякуляции.
Наиболее частой причиной негативного результата становится неправильно выбранный день, в который был проведен посткоитальный тест. Даже у фертильных супругов при проведении исследования в неправильное время тест даст отрицательный результат!
Кроме того, существует еще множество других причин, которые могут повлиять на результаты теста:
- проведение анализа слишком поздно (позже 24-х часов) или слишком рано (раньше, чем через 4 часа) после полового акта;
- наличие в мочеполовой системе женщины местных воспалительных процессов, особенно в шейке матки;
- наличие урогенитальных заболеваний и инфекций, передающихся половым путем;
- отклонения в гормональном фоне женщины (например, слишком вязкая цервикальная слизь из-за нарушения (снижения) уровня эстрогенов);
- иммунные нарушения – присутствие в цервикальной слизи или в эякуляте антиспермальных антител (АсАт).
С целью исключения иммунных причин отрицательного теста рекомендовано провести дополнительное обследование мужчины (путем МАР-теста) и женщины (выявление АсАт в крови или шеечной слизи).
В любом случае, полученный отрицательный результат при однократном проведении теста еще не является 100%-ным подтверждением шеечного женского бесплодия. В таком случае рекомендуется повторить тест в следующем менструальном цикле, и если понадобится – сделать тестирование in vitro.
Лечение при отрицательном результате
Если будет выявлено наличие АсАт в организме женщины, то ей проводится специальная иммуносупрессорная терапия (введение глюкокортикоидов) и десенсибилизация (то есть недопущение попадания спермы партнера в организм женщины в течение нескольких месяцев, что приводит к снижению количества антиспермальных антител). Если же данные методы лечения не помогут, то это уже будет показанием для ИКСИ и других методов вспомогательной репродукции (ЭКО).
Любой метод лечения направлен в первую очередь на подавление негативного фактора, не позволяющего сперматозоиду преодолеть долгий путь к оплодотворению яйцеклетки, – то есть на нейтрализацию губительной для спермиев цервикальной слизи.
При выборе метода лечения учитываются особенности каждой конкретной бесплодной пары – возраст партнеров, их гормональный фон, как долго длится бесплодие и лечились ли они раньше, в каком состоянии находятся маточные трубы женщины и т.д.
Но, к сожалению, очень часто попытки обойти результаты отрицательного посткоитального теста путем естественного зачатия не венчаются успехом.
В таких случаях супружеской паре проводится внутриматочная инсеминация, то есть введение спермы мужа (сперма перед этим проходит специальную обработку) непосредственно в полость матки женщины, тем самым влияние на сперматозоиды цервикальной слизи сводится к нулю.
ПРОЙДИТЕ ТЕСТ :
КАКИЕ ЦВЕТЫ ТЫ ПРЕДПОЧИТАЕШЬ
Источник: http://mamusiki.ru/postkoitalnyj-test/
Посткоитальный тест
Посткоитальный тест
У неспециалистов называют его анализ на совместимость супружеской пары. Посткоитальный тест, способ, позволяющий определить количество и подвижность сперматозоидов в цервикальных выделениях через некоторое время после полового акта.
Для наступления беременности не всегда достаточно наличие активных и подвижных сперматозоидов. Как известно в половые пути женщины попадают десятки миллионов сперматозоидов, которые начинают свое движение из шейки матки, затем попадают в ее полость и фаллопиевые трубы.
На всех этих этапах, большое количество сперматозоидов гибнут и до конца добираются только самые лучшие. Но вероятность их выживания и успешного продвижения зависит не только от качества самих сперматозоидов, а и от взаимодействия их со средой женских половых путей.
Тест всегда проводится перед овуляцией.
Женские железы под действием гормонов во время овуляции выделяют особый секрет, создающий для мужских клеток необходимые условия для сохранения жизнеспособности и подвижности.
В другие дни менструального цикла вязкость выделений увеличивается, сперматозоиды не могут проникнуть в полость матки и погибают. Поэтому именно в дни выхода яйцеклетки из яичника проводится посткоитальный тест.
- Наиболее распространенными методами посткоитального теста являются:
- • Проба Шуварского-Симса-Хунера.
- • Проба Курцрока-Миллера.
- Цель:
- определить количество, активность (выживаемость) сперматозоидов в цервикальной слизи и заднем своде влагалища.
- Проба Шуварского-Симса-Хунера.
- Подготовка супружеской пары к пробе Шуварского-Симса-Хунера:
- · исключить воспалительный процесс и инфекции, передаваемые половым путем;
- · явиться за 1-2 дня до или во время овуляции для выполнения теста (тесты на овуляцию, УЗИ мониторинг фолликулов для определения благоприятного периода);
- · обоим воздерживаться от половой жизни 2-3 дня и не пользоваться вагинальными свечами, любрикантами, презервативами;
- · перед половым актом следует выполнить привычный туалет, а после него нельзя принимать ванну, спринцеваться, подмываться;
- · не следует вставать с кровати в течение получаса;
- · может осуществляться по-разному от 2 до 6 часов и более необходимо приехать в клинику.
- Методика тест:
На гинекологическом кресле осуществляется забор отделяемого из цервикального канала и заднего свода влагалища на стерильные покровные стекла. Далее эмбриолог анализирует под микроскопом полученный материал.
- Положительным считается тест при обнаружении подвижных сперматозоидов.
- При получении сомнительных и отрицательных результатов тест следует повторить, поскольку возможно, что день исследования не соответствует оптимальному периоду менструального цикла или были нарушены условия проведения исследования.
- Проба Курцрока-Миллера.
- Отличие методов в том, что взаимодействие спермы и выделений не в цервикальном канале, а на предметном стекле.
При проведении пробы Курцрока-Миллера супругам необходимо приехать в дни предполагаемой овуляции. Подготовка такая же, как и для пробы Шуварского.
У женщины, на гинекологическом кресле катетером заберут цервикальную слизь, а муж сдаст сперму (стандартная подготовка к спермограмме). После разжижения спермы проводят под микроскопом тест. На предметное стекло наносят каплю цервикальной слизи и рядом каплю спермы. Эмбриолог оценивает проникновение спермы в цервикальную слизь на границе соединения капли.
Положительным считается результат, при котором и цервикальная слизь и сперма взаимодействовали таким образом, что сперматозоиды оставались подвижными и не погибали, следовательно, возможно зачатие естественным путем.
Источник: http://www.androlog05.ru/service/diagnostika_8/spermogramma_49/postkoitalnyiy-test_53
Тест на совместимость
Стоимость посткоитального теста с консультацией: 2 750
Стоимость других анализов для диагностики бесплодия
Отсутствие беременности у супружеской пары в течение 1 года половой жизни без контрацепции называют бесплодием. Почему 1 год? Считается, что именно 12 месяцев достаточно, чтобы сперматозоиды “адаптировались» к среде влагалища и цервикальной слизи шейки матки.
Благоприятной средой для сперматозоидов является рН в цервикальной слизи от 7.0 до 8.0. Закисленная среда делает сперматозоидов неподвижными и они гибнут во влагалище. Эякулят мужчины состоит из жидкости выделяемой семенниками, простатой и сперматозоидов.
Нормальная рН спермы не менее 7.2 (норма от 7.8 до 8.0). Поэтому любое изменение щелочного баланса эякулята или цервикальной слизи может привести к отсутствию возможности проникать сперматозоидам в матку и, продвигаясь по маточным трубам, достичь яйцеклетки.
Частая смена половых партнеров – тоже негативный фактор, так как pH спермы у разных мужчин варьируется, и влагалище и цервикальная слизь плохо реагируют на смену pH. Также возможно образование антиспермальных антител в шеечной слизи.
Главным условием проведения ПКТ (теста на совместимость партнёров) является наличие овуляции, потому что именно в предовуляторный период цервикальная слизь достигает оптимального уровня pH.
Когда еще не было тестов на овуляцию и УЗИ-аппаратов, врач-гинеколог отслеживал образование слизи в шейке матки при ее осмотре в зеркалах, когда цервикальный канал заполнялся слизью “симптом зрачка” считался положительным, кроме того, брали слизь из шейки пинцетом и смотрели ее растяжимость – если слизь растягивалась более, чем на 9 см, то это являлось показанием для назначения хорионического гонадотропина и проведения теста на совместимость.
- Сейчас, в век новых технологий, можно отследить овуляцию при помощи овуляторных тестов, при помощи УЗИ мониторинга роста фолликула (наиболее информативный), но и про “симптом зрачка “ не следует забывать.
- Наиболее распространенными методами ПКТ являются:
- • Проба Шуварского
- • Проба Курцрока-Миллера
В нашей клинике мы используем оба метода. Цель этих методов одна – определить выживаемость сперматозоидов в цервикальной слизи и заднем своде влагалища и их качественные характеристики (активность и кол-во). Мы определяем активно-подвижные сперматозоиды и их % содержание в заднем своде влагалища и в цервикальной слизи через 1,5-3 часа после полового акта.
Как подготовиться к тесту?
• исключаем воспалительный компонент, сдаем мазки на инфекции • не пользуемся вагинальными свечами, любрикантами, презервативами
• на 9-12 день менструального цикла (индивидуально для каждой пациентки) необходимо сделать УЗИ и определить лидирующий фолликул, учитывая, что фолликул растет 2 мм в день, врач рассчитает день овуляции и назначит Хорионический Гонадотропин для окончательного созревания яйцеклетки
• по спермограмме мужа определяем время разжижения спермы (у некоторых достигает 30-60 минут) – это следует учесть, сколько времени лежать после коитуса (полового акта), если разжижение спермы 30 минут, то лежать после полового акта необходимо не менее 60 минут. • в течение 2-4 часов необходимо приехать в клинику, где без очереди вас примет врач.
Как проводят тест?
- • на гинекологическом кресле врач проведет забор специальными катетерами отделяемого из цервикального канала и заднего свода влагалища на стерильные покровные стекла • врач эмбриолог микроскопирует полученный материал, определяет подвижность и качество сперматозоидов и производит подсчет сперматозоидов • положительным считается тест при обнаружении не менее 50% подвижных сперматозоидов и концентрация не менее 50 млн на 1 мл
- • отрицательный тест может указывать на шеечный фактор бесплодия.
- Для того чтобы исключить иммунологический фактор, врач может предложить вам дополнительное обследование на наличие антиспермальных антител, МАR тест, определение уровня АСАТ в крови и цервикальной слизи.
При проведении пробы КУРЦРОКА-МИЛЛЕРА супругам необходимо приехать в наш медицинский центр в дни предполагаемой овуляции. У женщины, на гинекологическом кресле катетером заберут цервикальную слизь, а муж сдаст сперму. После разжижения спермы проводят под микроскопом тест. На предметное стекло наносят каплю цервикальной слизи и рядом каплю спермы. Эмбриолог оценивает проникновение спермы в цервикальную слизь на границе соединения капли.
Положительным считается тест, если сперматозоиды прошли в слизь. На основании полученных данных врач предложит вам наиболее эффективный метод лечения. Кроме того, само проведение ПКТ зачастую позволяет получить беременность, не прибегая к другим методам лечения.
Если не знаете где сделать посткоитальный тест на совместимость партнеров – клиника «Новая Жизнь» ждет вас!
Дополнительная информация
Микрофлора женских половых органов
В этой статье речь пойдет о женских проблемах в репродуктивном возрасте ( 18- 45 лет), т.к. в подростковом и перименопаузальном периоде, появляются свои особенности, которые необходимо учитывать в лечении.
Лечение бесплодия у мужчин
Поставить диагноз мужчине наиболее просто. После 2-3 дней воздержания сдают сперму на исследование и через час уже готов анализ и исследована репродуктивная функция.
Лечение бесплодия у женщин
В семье первой «бьет тревогу» женщина. И часто без мужа приходит на прием к врачу репродуктологу. При доступности всемирной паутины, форумов и сайтов на прием приходят уже с анализами и самостоятельно поставленными диагнозами.
Параметры спермограммы
Таблица нормальных показателей спермограммы
Будущий папа
Перед планируемым зачатием нужно подумать о здоровом образе жизни.
Контрацепция
В клинике «Новая Жизнь» вы можете получить консультацию высококлассных врачей гинекологов-эндокринологов по наиболее подходящему для вас методу контрацепции.
Источник: https://reprod.ru/my-lechim/lechenie-besplodiya/test-na-sovmestimost/
Посткоитальный тест
- Посткоитальный тест (проба Шуварского)
- Пенетрационный тест (проба Курцрока-Миллера)
- Перекрестный пенетрационный тест
Оценку проводят в периовуляторный период, для чего рекомендуется применять тест на овуляцию. Взятие материала на исследование проводят через 4-6 часов после полового акта, произошедшего после 4-5-дневного воздержания. Материал аспирируется туберкулиновым шприцем из канала шейки матки. Проба наносится на предметное стекло и исследуется под микроскопом.
- Положительная проба Шуварского – это более 9 сперматозоидов с линейно-прогрессивным движением в поле зрения
- Сомнительная – менее 10 сперматозоидов
- Отрицательная – сперматозоидов в слизи нет или они неподвижны либо характеризуются маятникообразным движением на месте
Одним из важных показателей, влияющих на способность спермиев к проникновению через цервикальную слизь, является консистенция шеечной слизи и ее рН.
ПКТ является одним из самых «капризных» методов обследования. Причиной «ложного» отрицательного теста являются местные воспалительные процессы, повышение вязкости цервикальной слизи, что связано с неправильным проведением теста. В случае отрицательного результата рекомендовано повторное проведение теста в следующем менструальном цикле.
Пенетрационный тест (проба Курцрока-Миллера)
Проводится для изучения проникающей способности сперматозоидов в шеечную слизь с помощью тестов in vitro при дважды отрицательном ПКТ. Исследование проводят в периовуляторный период.
Для постановки теста туберкулиновым шприцем аспирируют шеечную слизь, с помощью микропипетки наносят ее на предметное стекло и накрывают покровным. Образцы спермы располагают на предметном стекле так, чтобы она соприкасалась с четырех сторон с краями покровного стекла.
При этом образуется капиллярная тяга, за счет которой сперматозоиды проникают под покровное стекло. Под микроскопом посчитывают количество сперматозоидов, проникающее в шеечную слизь.
Перекрестный пенетрационный тест (проба Буво-Пальмера)
Используется для выяснения причин отрицательных результатов проб Шуварского и Курцрока-Миллера.
Техника проведения аналогична пробе Курцрока-Миллера. Биологические пробы, используемые в тесте по Буво-Пальмеру, сопоставляют таким образом, что в первом варианте используют сперму мужа и шеечную слизь женщины-донора, а во втором варианте – цервикальную слизь жены и сперму донора.
Если сперматозоиды мужа приникнут в донорскую слизь, то отрицательные тесты связаны с наличием патологии у жены. Если в шеечную слизь проникают сперматозоиды донора, следовательно, несостоятельна сперма мужа.
Диагностическая значимость указанных тестов не позволяет полностью исключить возможность наступления беременности.
При оплодотворении in vivo сперматозоидам необходимо проникнуть в полость матки, пройдя через слизь шейки матки. Посткоитальный тест (ПКТ) позволяет оценить способность сперматозоидов проникать и продвигаться через цервикальную слизь.
ПКТ проводится в течение 2-8 часов после полового акта в период ожидаемой овуляции. Обнаружение более, чем 10-20 подвижных сперматозоидов в большинстве полей зрения расценивается как хороший результат ПКТ.
Посткоитальный тест — это биологическое исследование, учитывающее информацию об особенностях половой функции, подвижности сперматозоидов и взаимодействии сперматозоидов с цервикальной слизью.
Положительный результат ПКТ подразумевает нормальное состояние спермы и слизи цервикального канала.
Отрицательный результат ПКТ у пациентов с нормальными показателями спермограммы указывает либо на нарушение состояния слизи шейки матки, либо на наличие антиспермальных антител.
Взаимодействие сперматозоидов и цервикальной слизи также может оцениваться in vitro. Такая методика предполагает некоторую стандартизацию параметров. Слизь помещается в специальную капиллярную трубку.
Проникновение сперматозоидов в слизь определяется после фиксированного промежутка времени.
Особенности проведения теста in vitro позволяют сравнивать исследуемый образец с образцами фертильной спермы и контролировать ряд параметров.
Источник: http://medufa.ru/pkt/

 .
. Показания для посткоитального теста
Показания для посткоитального теста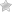

![Анализ на гормоны у женщин:[как, когда сдавать, расшифровка]](https://zdoroviecrimea.ru/wp-content/cache/thumb/a17c0ccf4_150x95.jpg)

![Низкий гемоглобин у новорожденного [причины и что делать]](https://zdoroviecrimea.ru/wp-content/cache/thumb/e31c356aa_150x95.jpg)